
Introducción
Según el diccionario de la Real Academia Española (rae), se puede definir el confort como «aquello que produce bienestar y comodidades»; la comodidad es necesaria para vivir a gusto y con descanso. Por otro lado, la rae define seguridad como «cualidad de seguro»; es decir, aquello que está libre y exento de todo peligro, daño o riesgo. Por lo tanto, podemos deducir que ambos términos deben estar presentes en el ámbito hospitalario.
Aunando los términos confort y seguridad, podemos reflexionar que uno no puede darse sin la presencia del otro en el ambiente sanitario, es decir, son complementarios. De tal forma que, por mucho confort que se le ofrezca a un paciente, si este no se siente en un ambiente seguro, no podrá sentirse confortable.
Así, el confort es una necesidad importante y asegura la comodidad del paciente; es una de las principales responsabilidades de la enfermería. Proporcionar comodidad puede ser tan simple como eliminar arrugas de la cama del paciente, ofrecerle la mano para que se sostenga o colaborar con sus necesidades de higiene. A menudo, proporcionar comodidad incluye el alivio del dolor.
En este tema trataremos aspectos bastantes amplios de la enfermería y algunos que están directamente relacionados con indicadores hospitalarios de seguridad y confort. Así, los puntos a tratar serán los siguientes:
- Promoción de la comodidad del paciente.
- La habitación del paciente.
- Asepsia, infección nosocomial y manejo de la infección.
- Lavado de manos.
- Prevención de las caídas.
- Prevención y tratamiento de las úlceras por presión.
- Sujeción.
- Dolor.
Antes de adentrarnos en el análisis de cada uno de estos puntos, mencionar que creemos que el dolor debe tener su tema especial, debido a la relevancia del mismo y presencia en múltiples procesos, por ello debe ser tratado de forma más profunda y se abordará más adelante.
1. La habitación del paciente
La unidad de enfermería es el conjunto de departamentos y recursos materiales relacionados con el personal de enfermería, que se disponen para promocionar los cuidados necesarios a los pacientes ingresados en un centro hospitalario.
La unidad de paciente (figura 20) es el conjunto formado por el espacio de la habitación, el mobiliario y el material que utiliza el paciente durante su estancia en el centro hospitalario. Por lo tanto, el número de unidades de paciente será igual al número de camas que tenga el hospital. Aunque el número de camas por habitación varía de un hospital a otro, siendo en la gran mayoría de dos o tres camas; aunque la tendencia actual que se está siguiendo para las nuevas construcciones es realizar habitaciones individuales. La situación idónea es poder disponer en cada planta de habitaciones individuales y de habitaciones compartidas, para utilizar una u otra modalidad en función de las características de los pacientes.
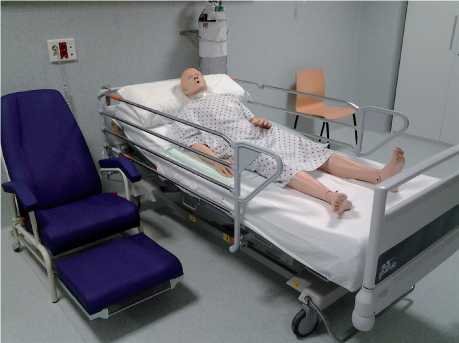
Figura 20. Unidad de paciente. Fuente: Elaboración propia
En las habitaciones con varias camas, cada unidad puede aislarse mediante biombos o cortinas, para asegurar y respetar la intimidad del paciente. En las habitaciones individuales, se considera «unidad del paciente» a todo el contenido y el espacio físico de la propia habitación.
En los hospitales donde se carezca de estas últimas, las habitaciones individuales deben preservarse para el aislamiento de los pacientes que presenten gravedad en su estado general, patologías infectocontagiosas, pacientes operados con riesgo de ser contagiados, inmunodeprimidos o pacientes con algún tipo de alteración psíquica, entre otros.
1.1 Características de la unidad del paciente tipo
La patología y la edad del paciente son factores determinantes que hay que tener en cuenta en la organización y disposición del paciente. Las medidas de la habitación dependen del número de camas. Las dimensiones aproximadas son las siguientes:
a) Habitaciones individuales (1 cama): las medidas deben ser de unos 10 m2.
b) Habitaciones dobles (2 camas): las medidas deben ser de unos 14 m2.
c) Habitaciones triples (3 camas): las medidas deben ser de unos 18-20 m2.
El número máximo de camas por habitación no debe ser superior a cuatro. Algunas características comunes en las habitaciones son (figura 21):
- Espacio de 1,20 metros entre la cama y las paredes, o entre camas si hay más de una.
- Altura de las paredes de 2,50 metros.
- Disponer de un baño completo (lavabo, ducha y váter), de fácil acceso y adaptado para discapacidades físicas en caso necesario.
- Paredes pintadas con colores claros, sin brillo.
- Puertas amplias para permitir el paso de camas.
- Mobiliario complementario, como sillón/cama para acompañante y armario
- Disponer de luz natural y sistema de ventilación.
- Sistema de comunicación interna con el personal de la unidad accesible para el paciente.
- Tomas de oxígeno y sistema de vacío ubicado en la cabecera de la cama del paciente.
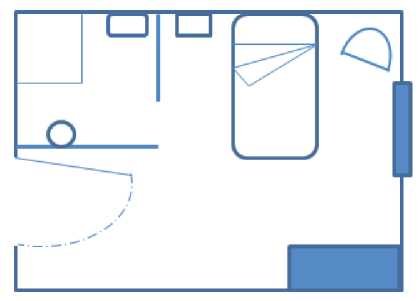
Figura 21. Modelo de habitación individual. Fuente: Elaboración propia
1.2 Otros tipos de unidad del paciente
Cada unidad hospitalaria se diseña teniendo en cuenta el tipo de pacientes que va a acoger. Las unidades de geriatría, por ejemplo, o de pacientes con algún tipo de dependencia física deben disponer de aseos adaptados a su discapacidad, es decir, que lleven planto de ducha (en lugar de bañera), con suelo antideslizante y asideros en la pared. También estarán provistos de barras o asideros de sujeción para facilitar el uso de inodoro, sin que haya riesgo para los pacientes.
a) Unidad de pediatría: Debe diseñarse y decorarse con colores y motivos que llamen la atención del niño y resulten alegres y atractivos (por ejemplo, escenas de dibujos animados en sus paredes).
b) Unidad de geriatría: En el caso de pacientes dependientes de una silla de ruedas o de otros dispositivos de ayuda, las habitaciones deben disponer de mayor espacio y de un acceso adecuado a la habitación y al baño, para que puedan pasar sillas de ruedas, carros, camillas, grúas, etc.
c) Unidades con características especiales: En estos casos, debido a las características especiales de los pacientes, hay que adaptar todo o parte del equipamiento y, además, se debe disponer de otro tipo de utensilios, equipo y aparatos diferentes, que son necesarios para proporcionar los cuidados adecuados a estos pacientes.
1.3 Condiciones ambientales
El entorno que rodea al paciente tiene una notable influencia sobre la respuesta de este al tratamiento que está recibiendo. En general, las habitaciones tienen que ser espaciosas, tranquilas y soleadas, y deben mantenerse limpias, aireadas y ordenadas, para evitar la aparición de problemas psíquicos o patológicos (infecciones por ejemplo).
El estado de ánimo del paciente puede verse afectado como consecuencia de las características ambientales, por lo tanto la limpieza y la seguridad son dos factores importantes que favorecen y facilitan el proceso de curación del paciente.
Las habitaciones hospitalarias deben reunir una serie de condiciones ambientales que van a repercutir, de manera directa, en el estado de salud y en la evolución del paciente. Las condiciones ambientales que mayor repercusión tienen sobre el paciente son las atmosféricas, la iluminación, la insonorización y la limpieza.
Las condiciones atmosféricas con una mayor incidencia sobre el paciente son:
a) Temperatura: La temperatura de la unidad de hospitalización debe estar entre 20-22 °C, aunque puede variar en las diferentes zonas del hospital. Así, en los pasillos estará entre 20-21 °C, en las consultas externas entre 21-23 °C, en los quirófanos entre 25-28 °C, etc. La temperatura se regula mediante termómetros o termostatos que se disponen en las unidades de los pacientes, los pasillos, las dependencias especiales, etc. Muchos hospitales disponen de circuitos cerrados de ventilación, que llevan un sistema automático de control de la temperatura. Es importante que se realice un correcto mantenimiento y limpieza de los sistemas de control de la temperatura, para evitar la contaminación de los sistemas de refrigeración, sobre todo por legionella.
b) Humedad: Los valores del grado de humedad que se consideran óptimos oscilan entre el 40 y el 60 %. Se controla mediante el uso de higrómetros que se colocan en la unidad del paciente, los pasillos y las dependencias especiales. En algunos estados patológicos, como ciertas afecciones respiratorias, un grado de humedad relativa bajo (10 al 20 %) resulta más cómodo para el paciente. Además, el descenso del grado de humedad favorece, generalmente, la diseminación de los microorganismos que afectan al sistema respiratorio. El aumento del grado de humedad agrava las enfermedades que afectan al corazón y al sistema circulatorio.
c) Ventilación y pureza del aire: La ventilación se realiza, normalmente, abriendo las ventanas y la puerta durante cortos espacios de tiempo. Para renovar el aire de la habitación es suficiente con abrir la ventana durante 10-15 minutos. Siempre que sea posible, se lleva a cabo durante los procedimientos de cambio de ropa de cama y limpieza de la habitación. Para ventilar la habitación se evitarán las corrientes de aire, es recomendable el empleo de biombos para evitar que el aire llegue de forma directa al paciente. En los hospitales modernos, con circuito cerrado de aire acondicionado o sistemas de climatización, no deben abrirse las ventanas de las habitaciones para ventilar, pues el aire está en constante renovación y, si se abriera la ventana, se producirían descompensaciones en el circuito del aire. Las impurezas habituales que se encuentran en el aire son gases, partículas de polvo y microorganismos. Las enfermedades respiratorias pueden diseminarse mediante estas impurezas al estornudar, hablar o toser. En las habitaciones debe protegerse a los pacientes contra las infecciones aplicando técnicas de aislamiento, liberación del polvo, buena ventilación y amplio espacio entre las camas.
Las condiciones de iluminación repercuten de manera directa en el bienestar y en la evolución de la enfermedad del paciente. La iluminación en los centros sanitarios puede ser de dos tipos:
a) Luz natural: Es la producida por los rayos solares; por sus propiedades curativas, desinfectantes, térmicas, etc., es la más indicada para el cuidado y la recuperación de los enfermos. Algunos especialistas opinan que una habitación está bien iluminada si tiene un espacio de ventanas igual, en superficie, a casi la cuarta parte del suelo. Además, la luz directa del sol es eficaz para aumentar la resistencia a las enfermedades. Se ha demostrado su valor terapéutico, especialmente para reducir la susceptibilidad a enfermedades como el raquitismo y la tuberculosis. Además de su importancia como factor esencial de salud, la luz solar aporta iluminación natural a las habitaciones, que influye positivamente en el estado de ánimo de los pacientes.
b) Luz artificial: Está diseñada de forma que pueda ser utilizada según las necesidades. Puede adaptarse para que proporcione luz indirecta, como luz de foco directo para el examen del paciente, luz para leer o luz de menor intensidad.
La habitación debe disponer de un sistema eléctrico de comunicación con el control de enfermería, colocado en la cabecera de la cama y que, normalmente, lleva un piloto para que sea visible en la oscuridad. Cuando el paciente lo activa, se enciende una luz o un sonido en el control de enfermería, que se identifica como una llamada en demanda de ayuda.
Las condiciones de insonorización también revisten gran importancia. Los investigadores han demostrado que el ruido ambiental, expresado en decibelios, produce fatiga física y trastornos nerviosos o emocionales (contaminación sonora). El ruido que se genera en el entorno hospitalario puede provenir del exterior o del interior:
a) Ruido exterior: Se produce, generalmente, como consecuencia de las actividades de la calle que, además, pueden llevar asociada la producción de vibraciones. Estos ruidos pueden paliarse mediante sistemas de aislamiento colocados en las ventanas, con el fin de disminuir la influencia de estos factores sobre el estado emocional del paciente.
b) Ruido interior: Se produce como consecuencia del tránsito de personas en los pasillos y de la actividad laboral del propio centro sanitario. Para evitar la producción de ruidos es importante que el personal sanitario cumpla y haga cumplir las siguientes normas:
- Respetar los carteles de recomendación de «Silencio».
- Hablar en tono moderado y evitar risas llamativas y escandalosas.
- Moderar el volumen de la televisión y la radio de las habitaciones.
- Controlar la utilización de los teléfonos móviles.
- Abrir y cerrar las puertas con cuidado, evitando golpes.
- Desplazar el mobiliario suavemente y sin arrastrarlo.
- Utilizar calzado de suela flexible o de goma para evitar desplazamientos ruidosos.
- Realizar el transporte de las camas, sillas de ruedas, carros, pies de gotero, etc., con cuidado, evitando golpear las paredes, los muebles o las puertas.
Para favorecer la comodidad del paciente, además de las condiciones atmosféricas de iluminación y de insonorización, hay que tener en cuenta la importancia que tiene el mantener la unidad de hospitalización en condiciones óptimas de limpieza e higiene.
Las condiciones de higiene y limpieza repercuten seriamente en la evolución del paciente. La acumulación de eliminaciones del paciente (orina, vómitos, exudados, heces, etc.) en un ambiente semicerrado o cerrado da lugar a que se produzcan olores desagradables, que repercuten en el propio paciente, en el personal sanitario, en otros pacientes y en las visitas.
Todo ello hace que el entorno resulte incómodo y, desde el punto de vista sanitario, crea una posible e importante fuente de infección, que hace necesaria la limpieza y eliminación de la suciedad para evitar el riesgo de que se produzcan infecciones hospitalarias.
Si el personal de enfermería considera que la habitación del paciente no reúne las condiciones de higiene adecuadas avisará al personal de limpieza, para que friegue el suelo y limpie los muebles y así evitar la diseminación de microorganismos.
Cuando se da de alta al paciente, debe realizarse una limpieza más exhaustiva de la unidad, y de todo el material que tenga que ser utilizado; y es necesario desinfectarlo y esterilizarlo. Al realizar la limpieza de la habitación, hay que tener en cuenta lo siguiente:
a) Debe hacerse diariamente y siempre que sea necesario.
b) Hay que preparar con antelación todo el material necesario.
c) Siempre que sea posible, se debe realizar con las ventanas abiertas, pero hay que evitar las corrientes de aire.
d) No olvidar que uno de los mejores desinfectantes es la lejía, aunque, actualmente, existen compuestos comerciales preparados que no necesitan aclarado y son muy potentes contra la proliferación de microorganismos.
2. Promoción de la comodidad
El dolor es una de las principales causas de incomodidad y, a su vez, la incomodidad genera malestar en los pacientes, disminuyendo su confort. Existen diferentes intervenciones destinadas a disminución del dolor y/o promoción de la comodidad, que podemos agrupar en administración de analgésicos, apoyo emocional, medidas de comodidad y métodos no farmacológicos.
Los métodos no farmacológicos pueden disminuir los componentes emocionales que arrastran tanto la incomodidad como el dolor, fortaleciendo la capacidad de afrontamiento, brindar al paciente el sentido de control, contribuir al alivio del dolor, disminuir la fatiga y favorecer el sueño.
La aplicación de los métodos no farmacológicos enumerados a continuación debe valorarse individualmente en cada paciente, sin considerar el orden propuesto como un orden de prioridad en su selección. No todos los métodos expuestos a continuación son apropiados para todos los pacientes.
En primer lugar, es necesario revisar la historia del paciente y el plan de atención de enfermería, en busca de información sobre su estado y las contraindicaciones a la hora de seleccionar el método más indicado. Se debe preguntar al paciente acerca de si sufre alergias o intolerancias conocidas, valorar el nivel de comodidad y el dolor utilizando una herramienta de valoración apropiada, identificar las características del dolor y síntoma relacionados (cefalea o inquietud), preguntar al paciente cuáles son las intervenciones que han tenido éxito o no en el pasado para favorecer su comodidad, valorar signos vitales y verificar los registros de administración de medicamentos para conocer la hora en que se suministró el último analgésico. Por último, es fundamental valorar las creencias culturales relacionadas con el dolor y la respuesta del paciente a intervenciones particulares, para valorar la eficacia y la presencia de efectos adversos.
El resultado esperado se logra cuando el paciente experimenta alivio de sus molestias sin efectos adversos. Otros resultados apropiados incluyen disminución de la ansiedad y mejor relajación; aumento de la capacidad para participar en actividades cotidianas o expresar comprensión y satisfacción con el plan terapéutico.
Como ya se ha mencionado, este procedimiento no tiene un plan secuencial, sino que se valorará e intervendrá según la evolución y la aportación específica de cada paciente. Así, podemos distinguir:
1. Ajustar el entorno del paciente para favorecer la comodidad:
a) Ajustar la temperatura de la habitación con base en las preferencias del paciente.
b) Reducir la intensidad de la luz, pero se permite que exista luz adecuada de acuerdo con las preferencias del paciente.
c) Reducir el ruido innecesario. Se evitan las conversaciones cerca de la habitación del paciente.
d) Cerrar las cortinas o la puerta de la habitación, siempre que sea posible.
2. Evitar interrupciones innecesarias de los periodos de descanso coordinando las actividades a realizar en el paciente para realizarlas en conjunto.
3. Ayudar al paciente a cambiar de posición con frecuencia; a mantenerse en posición cómoda, con buena alineación corporal y soporte para las extremidades. Se eleva la cabecera de la cama según sea apropiado.
4. Proporcionar higiene bucal según sea necesario para mantener la boca y las mucosas limpias y húmedas, con frecuencia de cada una a dos horas. Esto es de especial importancia en pacientes que no pueden beber líquidos y que no tienen permitido el consumo de líquidos por vía oral.
5. Asegurar la disponibilidad de líquidos apropiados para beber, a menos que esté contraindicado. Se asegura que el paciente cuente con agua a su alcance.
6. Eliminar situaciones físicas que pueden causar incomodidad:
a) Cambio de apósitos y ropa de cama sucia o húmeda.
b) Eliminar arrugas en la ropa de la cama.
c) Asegurar que el paciente no se apoye en sondas, tubos, alambres o cualquier otro equipo.
7. Ayudar en deambulación y la movilidad con el arco de movimientos activos o pasivos, según sea apropiado.
8. Valorar necesidades espirituales del paciente relacionadas con la experiencia dolorosa. Se puede preguntar si desea la visita de algún consejero espiritual.
9. Considerar el uso de la distracción ofreciendo libros, televisión, música, vídeos o cualquier otro objeto/actividad de interés para el paciente de acuerdo con la edad.
10. Considerar el uso de la imaginación guiada:
a) Se ayuda al paciente a identificar una escena o experiencia que este describa como feliz, placentera o tranquilizadora.
b) Se pide al paciente que inicie con varios minutos de respiración dirigida, relajación o meditación.
c) Se ayuda al paciente a concentrarse en una imagen tranquilizadora, placentera.
d) Si está indicado, se lee una descripción de la escena identificada o de la experiencia, utilizando una voz suave y tranquilizadora.
e) Se pide al paciente que se concentre en los detalles de la imagen, como intensidad, sonidos, olores, sabores, tacto.
11. Considerar el uso de actividades de relajación, como la relajación muscular progresiva:
a) Se pide al paciente que adquiera una posición cómoda.
b) Se pide al paciente que dirija su atención a un grupo muscular en particular. Se inicia con los músculos de la mandíbula y después se continúa con los del cuello, hombros, porción proximal y distal de los brazos, manos, abdomen, nalgas, muslos, piernas y pies.
c) Se pide al paciente que contraiga un grupo muscular y observe la sensación que producen los músculos contraídos. Después de cinco a siete segundos se le pide que los relaje a la vez y se concentre en el estado de relajación, observando la diferencia en la sensación en los músculos cuando están contraídos y relajados.
d) Se pide al paciente que continúe contrayendo y relajando cada grupo muscular hasta que se abarque la totalidad del cuerpo.
e) Se pide al paciente que practique al menos dos veces al día unos diez minutos y después lo utilice como tratamiento según sea necesario.
Otro procedimiento que también podemos emplear es la técnica del masaje. El masaje tiene muchos beneficios, lo que incluye relajación general e incremento de la circulación. Un masaje en la espalda puede incorporarse en el baño del paciente, como parte de los cuidados antes de ir a la cama por la noche o en cualquier momento para favorecer su comodidad. Algunos enfermeros no brindan masajes a los pacientes porque piensan que no tienen tiempo suficiente.
Sin embargo, proporcionar un masaje en la espalda da la oportunidad para que el enfermero observe la piel en busca de signos de maceración. Mejora la circulación, disminuye el dolor, los síntomas de angustia y ansiedad, mejora la calidad del sueño y también proporciona un mecanismo de comunicación con el paciente a través del tacto.
Algunos pacientes consideran dicho masaje como un lujo y pueden estar reticentes a aceptarlo, por lo que debe comunicarse la importancia y utilidad del procedimiento. Un masaje en la espalda eficaz debe durar de cuatro a seis minutos. Por lo general se utiliza crema; debe calentarse antes de aplicarla. El enfermero debe conocer el diagnóstico médico del paciente cuando se considere proporcionar un masaje. Tales masajes están contraindicados, por ejemplo, cuando el paciente se sometió a cirugía de la espalda o tiene fracturas costales. El paciente se coloca en decúbito prono o, si esto está contraindicado, en decúbito lateral.
Hay que recordar que, para comodidad y protección del propio enfermero, se debe elevar la cama a una altura de trabajo cómoda, por lo común a la altura de los codos del cuidador y se baja una barandilla lateral. Durante el masaje se va variando la presión ejercida para favorecer la circulación y la relajación.
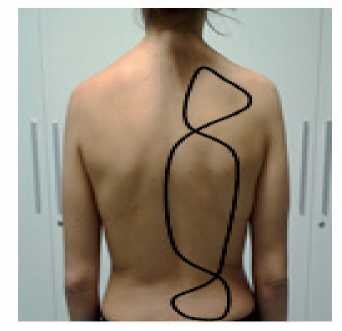
Figura 22. Dirección del masaje. Fuente: Elaboración propia
En nuestro país, concretamente elaborados por el Servicio Andaluz de Salud de la Junta de Andalucía, existen protocolos dirigidos exclusivamente hacia el manejo ambiental de la situación del paciente, con el fin de obtener mayor confort y seguridad. A continuación se exponen dichos protocolos para mayor comprensión:
1. Manejo ambiental. Confort: consiste en la manipulación del entorno físico del paciente para crearle un ambiente seguro:
a) Identificar las necesidades de seguridad del paciente, según la función física, cognoscitiva y el historial de conducta.
b) Eliminar factores ambientales de peligro (alfombras o mantas flojas muebles u objetos peligrosos).
c) Colocar los objetos de uso frecuente al alcance del paciente.
d) Acompañar al paciente en las actividades realizadas fuera de la sala, si procede.
e) Disponer de camas limpias y cómodas, con un colchón adaptado a las necesidades del paciente y de altura regulable.
f) Disponer medidas de seguridad mediante barandillas laterales o el acol- chamiento de barandillas, si procede.
g) Colocar el interruptor de posición de la cama al alcance del paciente.
h) Disponer de dispositivos de adaptación (banco de escalera o barandillas), si procede.
i) Colocar los muebles en la habitación de manera que se acomode mejor a las discapacidades del paciente o de la familia.
j) Facilitar una sonda suficientemente larga que permita libertad de movimientos, si procede.
k) Proporcionar una habitación individual, si está indicado.
l) Controlar los estímulos ambientales como temperatura, corrientes, iluminación o ruidos, si procede.
m) Individualizar las restricciones de visitas para que se adapten a las necesidades del paciente o de la familia o ser querido.
n) Individualizar la rutina diaria de forma que se adapte a las necesidades del paciente.
o) Traer objetos del hogar que le resulten familiares al paciente.
p) Mantener una coherencia en cuanto a la asignación de personal con el tiempo.
q) Valorar el riesgo de caídas.
r) Establecer medios inmediatos y continuos de llamada a los cuidadores y permitir que el paciente y la familia sepan que se les responderá inmediatamente.
s) Permitir que la familia o ser querido se queden con el paciente.
t) Educar al paciente y a la familia acerca de los cambios y precauciones, de forma que no interrumpan inadvertidamente el ambiente planificado.
u) Proporcionar a la familia información sobre la composición de un ambiente hogareño seguro para el paciente.
v) Proporcionar ambientadores, si es necesario.
2. Manejo ambiental. Seguridad: consiste en vigilar y actuar sobre el ambiente físico para fomentar la seguridad del paciente.
- Todo paciente con más de 65 años debe tener hecha la escala de riesgo de caídas múltiples, para validar el riesgo de caídas
- Determinar las necesidades de seguridad, según la dependencia del paciente tanto física como psíquica, y el historial de conductas al respecto.
- Identificar los riesgos: se actuará según el mapa de riesgos de la unidad.
- Identificar los factores que puedan mejorar la motivación de la conducta.
- Todo paciente con riesgo de caídas o de lesión debe de tener vigilancia de seguridad y pautado el grado de vigilancia.
- Determinar el contexto sociocultural de la conducta sanitaria.
- Determinar el conocimiento actual y las conductas de estilo de vida.
- Modificar el ambiente para reducir riesgos: colocar el sillón del lado de levantarse, evitar ducharse solo si tiene riesgo de caídas, etc.
- Disponer de dispositivos de adaptación: barandillas, colchón, etc
- Utilizar dispositivos de protección para limitar la movilidad si procede.
- Educación al paciente/cuidadora del alto riesgo y el manejo.
Ambos protocolos son complementarios, además, teniendo en cuenta la exposición de mejora de confort en los pacientes expuesto al principio del punto, podemos determinar un protocolo que fomente la seguridad y el confort de forma completa a cualquier paciente.
Los cuidados básicos en el confort y la seguridad son fundamentales para garantizar el bienestar de los individuos, ya sea en entornos de atención médica, en el hogar o en cualquier otro lugar:
Cuidados en el Confort:
- Posición y Movilidad:
- Asegurar que los pacientes mantengan una posición cómoda y adecuada para prevenir molestias y mejorar la circulación. Facilitar cambios de posición y movilización regular.
- Ambiente Agradable:
- Mantener un ambiente limpio, tranquilo y bien iluminado. Controlar la temperatura y proporcionar ropa de cama y vestimenta cómoda.
- Higiene Personal:
- Fomentar la higiene personal, incluyendo el baño regular, el cambio de ropa y la atención a la salud bucal.
- Alivio del Dolor:
- Administrar medicamentos para el alivio del dolor según sea necesario y brindar otras medidas no farmacológicas, como compresas frías o calor local.
- Apoyo Emocional:
- Proporcionar apoyo emocional y social, involucrando a familiares y amigos según las preferencias del individuo.
- Sueño y Descanso:
- Respetar los ciclos de sueño y descanso. Minimizar interrupciones durante las horas de descanso.
Cuidados en la Seguridad:
- Prevención de Caídas:
- Evaluar el riesgo de caídas y tomar medidas preventivas, como el uso de barandas, pisos antideslizantes y la colocación de campanas o timbres de alerta.
- Medicamentos Seguros:
- Administrar medicamentos de manera segura, siguiendo las indicaciones del profesional de la salud y vigilando posibles interacciones o efectos secundarios.
- Prevención de Infecciones:
- Implementar prácticas de higiene adecuadas para prevenir infecciones. Utilizar equipo de protección personal según sea necesario.
- Seguridad en la Movilización:
- Asistir en la movilización de pacientes de manera segura, utilizando dispositivos de ayuda y siguiendo las técnicas apropiadas.
- Seguridad Alimentaria:
- Garantizar la seguridad alimentaria, evitando alimentos contaminados y adaptando la dieta según las necesidades y restricciones del individuo.
- Prevención de Lesiones:
- Evaluar y minimizar riesgos de lesiones, como heridas por presión, abrasiones o cualquier otro peligro potencial en el entorno.
- Comunicación Efectiva:
- Establecer una comunicación clara y efectiva con el individuo y su familia para comprender sus necesidades y preocupaciones relacionadas con la seguridad.
- Control de Riesgos Ambientales:
- Identificar y controlar riesgos ambientales, como cables sueltos, superficies resbaladizas o iluminación insuficiente.
- Uso de Tecnología Asistencial:
- Implementar tecnologías asistenciales, como alarmas de caídas, monitores de seguridad o dispositivos de alerta personal.
- Educación y Entrenamiento:
- Proporcionar educación y entrenamiento al individuo y a sus cuidadores sobre medidas de seguridad y acciones preventivas.