
Introducción
La nutrición es uno de los pilares fundamentales para la salud. Cada día más estudios de investigación ponen de manifiesto la relación entre una alimentación deficitaria o incorrecta y la aparición de ciertas patologías. El dicho popular «somos lo que comemos» nos lleva a la conclusión de la importancia de la alimentación y sus aspectos relacionados (hábitos, entorno, etc.), que tienen el mismo interés que el resto de cuidados de enfermería.
Por lo tanto, la nutrición es vital para la vida y la salud. Nutrientes importantes se encuentran en los alimentos y son necesarios para las funciones corporales. El régimen alimentario de una persona debe variar en contenido para proporcionar todos los nutrientes esenciales. La nutrición inadecuada puede disminuir gravemente el nivel de bienestar de una persona.
Durante este tema trataremos de revisar las competencias necesarias para la atención de pacientes con necesidades nutricionales. Por la influencia significativa que desempeña la nutrición adecuada en la conservación de salud y la prevención de las enfermedades, el enfermero debe integrar la valoración nutricional a los cuidados de su paciente. La recolección continua de los datos a través de diversos métodos como la historia clínica, exploración física y análisis de los exámenes de laboratorio pueden proporcionar información pertinente para dirigir el plan de atención de enfermería.
1. Valoración nutricional
El National Institute for Health and Clinical Excellence (nice, 2006) recomienda que «el cribado de desnutrición debe ser realizado en todos los pacientes ingresados» y que «deber ser repetido semanalmente». En España, sólo el 18 % de los hospitales realizan el cribado nutricional de forma sistemática, a pesar de que en algunos estudios, la prevalencia de desnutrición en pacientes hospitalizados asciende en ocasiones hasta el 50 % (Martín Peña et al., 2005).
La valoración nutricional es aquella que permite conocer si los pacientes presentan estados carenciales o de exceso de determinados nutrientes. Realizar una valoración
temprana del riesgo de desnutrición al ingreso del paciente permite establecer medidas que pueden ayudar a disminuir complicaciones asociadas como infecciones, lesiones por presión, retrasos en la cicatrización de las heridas, e incluso disminuir días de estancias (Leandro Merhi et al., 2007).
Uno de los principales problemas a la hora realizar esta valoración reside en la falta de una herramienta válida y sencilla que permita establecer, de forma fehaciente, si existe riesgo de desnutrición o no, en los pacientes hospitalizados. Otros problemas relacionados con la valoración del riesgo de desnutrición son la falta de formación de los profesionales de la salud o la presión asistencial. Se propone un método multidimensional de valoración del riesgo de desnutrición basado en tres herramientas. Por ello, debe considerarse el uso de diferentes métodos (Conselle- ría de Bienestar Social, 2004):
a) Factores que pueden estar afectando a la alimentación (tabla 2): en la tabla 2 se recogen determinados factores que pueden afectar al estado nutricional de una persona y que deberán ser tenidos en cuenta en una primera valoración y a lo largo de la relación terapéutica mantenida con los pacientes. La mayoría de estos factores no son modificables desde la atención especializada, pero es conveniente que se reflejen en la historia del paciente para asegurar la continuidad asistencial.

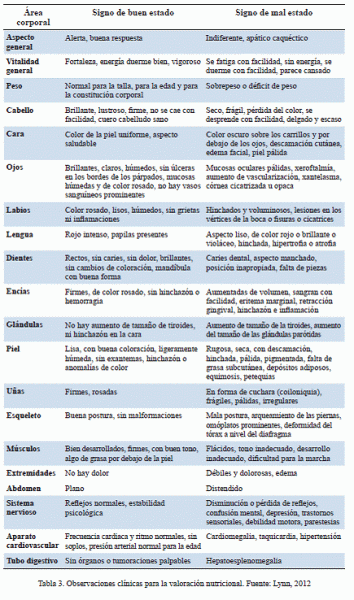
b) Signos y síntomas clínicos: las alteraciones nutricionales provocan modificaciones en nuestro organismo que pueden ser observadas durante la exploración física o detectadas a través de la entrevista. Estas alteraciones pueden observarse en la tabla 3.
Este método resulta sencillo de aplicar, pero debe manejarse con mucho cuidado, ya que muchos de estos signos y síntomas pueden ser provocados por enfermedades, de modo que la alteración nutricional sería una consecuencia de una enfermedad, y no un problema de salud en sí misma.
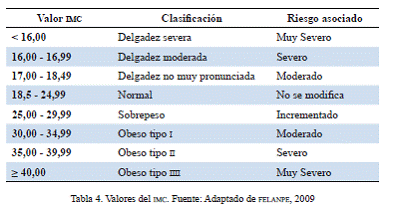
c) Valores antropométricos: la Organización Mundial de la Salud recomienda que, para la valoración nutricional de adultos, se emplee el Índice de Masa Corporal (imc) o índice de Quetelet. Este índice se obtiene dividiendo el peso actual en kilos por la estatura en metros al cuadrado: imc = peso (kg) / talla (m2).
Un peso saludable para un individuo es aquel que se encuentra en un rango correspondiente al imc para la talla correspondiente, entre 18,5 y 24,9 (tabla 4). Por otro lado, se ha demostrado que índices inferiores a 20 son indicativos de malnutrición y se asocian con un aumento significativo en la mortalidad en diferentes tipos de pacientes (Muñoz, 2009). Aunque diversos estudios muestran que la sensibilidad del imc a la hora de detectar riesgo de desnutrición es inferior a la de otros instrumentos (Baccaro y Sánchez, 2009), su uso sigue estando recomendado por su facilidad a la hora de aplicarse (felanfe, 2009).
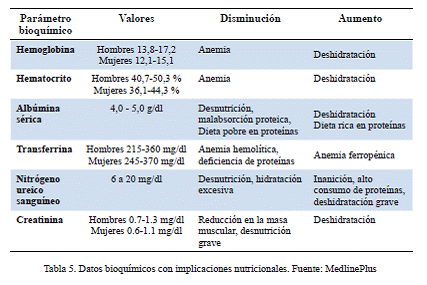
d) Indicadores analíticos: Existen diferentes determinaciones analíticas que se utilizan para conocer el estado nutricional del paciente. Los valores de estas deben ser valorados en conjunto y nunca de forma aislada ya que determinadas patologías pueden producir valores similares de alguna determinación o alterar los resultados (tabla 5).
e) Escalas de valoración del riesgo de desnutrición: En la literatura pueden encontrarse diferentes escalas para medir el riesgo de desnutrición (felanfe, 2009). Una de las escalas más sencilla, propuesta para su utilización en población anciana ambulatoria, es el cuestionario: «Conozca su salud nutricio- nal» («Determine your nutritional Health») (Consellería de Bienestar Social, 2004). Este formulario fue desarrollado y distribuido por la Nutritional Screening Initiative (nsi) en 1990. Contiene diez preguntas referidas a la cantidad y el tipo de ingesta, a las limitaciones para la compra o preparación de la misma e incluye el consumo de medicamentos y la presencia de ganancia o pérdida involuntaria de peso en el tiempo (tabla 6). Aunque esta escala se propuso y se utiliza en el ámbito de la atención primaria, gran parte de los pacientes que ingresan en las unidades de hospitalización médico-quirúrgica provienen de sus domicilios, por lo que su alimentación está directamente relacionada con los ítems que refleja esta escala.
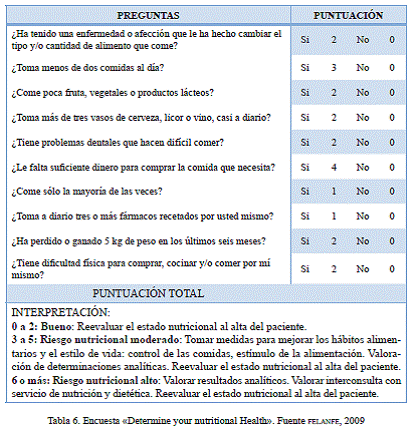
El cuestionario, aplicado de forma aislada, solamente puede utilizarse como indicador de alto, medio o bajo riesgo de desnutrición, pero su realización de forma temprana por el profesional de enfermería que realiza la valoración permite establecer el nivel de riesgo y tomar las medidas oportunas, como vigilancia de las comidas o poner en conocimiento del servicio de nutrición del centro la situación del paciente. Cuando los resultados del cuestionario indican un riesgo nutricional alto, se propone un estudio nutricional más profundo, mediante la aplicación de otros instrumentos y de determinaciones analíticas como los niveles de albúmina y de colesterol total, entre otros.
La valoración nutricional de los pacientes, unida al problema de salud que ha motivado el ingreso hospitalario, determinará si es necesario llevar a cabo alguna modificación específica en los hábitos alimentarios.
2. Tipos de dietas
El diccionario de la Real Academia Española define dieta como «conjunto de sustancias que regularmente se ingieren como alimento», sin considerar las necesidades energéticas o de nutrientes de las personas. Los problemas de salud que requieren de hospitalización obligan a monitorizar la dieta de los pacientes, y en ocasiones es necesario realizar modificaciones sobre su dieta.
Estas modificaciones de la dieta pueden tener un objetivo preventivo (prevenir la aparición de determinados problemas relacionados con la alimentación) o terapéutico (modificación de la dieta que se realiza cuando ya existe un problema de salud). De este modo, las dietas pueden clasificarse en terapéuticas o preventivas, y a su vez pueden clasificarse según el tipo de modificaciones: energéticas, de nutrientes, de textura y de consistencia.
2.1 Con modificaciones energéticas
En caso de que sea preciso controlar, tanto por exceso o por defecto, el aporte calórico, hablaremos de dietas hiper o hipocalóricas.
1. Dieta hipocalórica: toda restricción del aporte calórico a una persona se realizará después de un estudio individualizado. Aunque depende del criterio médico, no son recomendables dietas con aporte inferior a 1000 kcal/ día. Además debe mantenerse siempre el aporte y equilibrio entre nutrientes. Están indicadas en situaciones de obesidad o sobrepeso.
2. Dieta hipercalórica: se trata de una dieta, en principio basal, donde los nutrientes que aportan energía se encontrarían aumentados. Estas dietas están indicadas fundamentalmente en pacientes críticos, que por su patología tienen el metabolismo elevado y requieren de un mayor aporte de nutrientes, así como en pacientes anoréxicos o desnutridos.
2.2. Con modificaciones de nutrientes
1. De hidratos de carbono: a diferencia de la dieta hipocalórica, esta dieta tiene como objetivo realizar una restricción parcial o selectiva de algún tipo de hidrato de carbono en concreto y no una disminución del aporte calórico. Está indicada en los pacientes diabéticos o cuando existan problemas de absorción a nivel intestinal. También en aquellos casos en los que exista una alteración en la degradación de alguna sustancia como ocurre en el caso de la intolerancia a la lactosa, que da lugar a la aparición de síntomas gastrointestinales.
2. De proteínas:
a) Hipoproteica: Se caracteriza porque se disminuye el aporte de proteínas. Está indicada en situaciones de insuficiencia renal y hepática.
b) Sin gluten: el gluten es una proteína presente en el trigo, la cebada y el centeno. Este tipo de dieta se prescribe a los pacientes diagnosticados de enfermedad celíaca.
c) Hiperproteica: se caracteriza por un aumento del aporte de proteínas. Indicada en pacientes desnutridos y críticos, estos últimos, además de precisar un mayor aporte de energía por tener un metabolismo elevado, tienen una mayor destrucción celular y parece que un mayor aporte de proteínas puede ayudar a regenerar el tejido destruido (Langer y Astrid, 2014).
3. De lípidos: baja en triglicéridos y/o colesterol. Se reduce el aporte de alimentos ricos en estas sustancias en pacientes con problemas de hiperlipide- mias y/o hipercolesterolemia.
4. De minerales: destacan principalmente las dirigidas a controlar los niveles de sodio y potasio.
a) Baja en sodio: la sal de mesa es la principal fuente de sodio en la dieta europea. Los alimentos más ricos en sodio son los de origen animal (carne, huevos y lácteos). El sodio retiene agua en el organismo y está contraindicado en pacientes con hipertensión arterial.
b) Baja en potasio: el objetivo de esta dieta baja en potasio es controlar la hiperpotasemia, sobre todo en pacientes con insuficiencia renal. Alimentos ricos en potasio, y por tanto, desaconsejados, son quesos, embutidos, bollería industrial, plátanos, cerezas, sopas de sobre, frutos secos, chocolate y tomate en lata.
5. Otras: cualquier dieta con modificación de nutrientes destinada a la prevención de patologías o el tratamiento de ellas, como por ejemplo, dietas laxantes (con aumento de fibra y líquidos) y dietas astringentes (con disminución de fibra y grasas).
2.3. Modificaciones de la textura y consistencia
También llamadas dietas progresivas. En el ciclo salud-enfermedad de una persona, esta pasa por distintos estadios en donde tanto el contenido como la forma de administración de la alimentación varía en función de la situación del paciente. Así, por ejemplo, a un paciente recién sometido a una intervención quirúrgica bajo anestesia general no se le daría una dieta con alimentos sólidos, sin haber tolerado antes una dieta líquida o blanda, puesto que es posible que su aparato digestivo aún no esté preparado. Las dietas progresivas pueden proporcionar un aporte completo o parcial de nutrientes y energía. En caso de que fuese parcial, habría que proporcionar suplementos para cubrir las carencias de la dieta.
Existen varios tipos de dietas con modificación de la textura o consistencia: dieta líquida, semisólida y blanda.
1. Absoluta: se elimina el aporte de cualquier tipo de alimento y líquido por vía oral. Está indicada en el preoperatorio y postoperatorio inmediato. En determinadas intervenciones quirúrgicas sobre el aparato digestivo, la dieta absoluta puede prolongarse durante varios días. En caso necesario, es posible administrar los nutrientes por vía parenteral.
2. Dieta líquida: está indicada en fases de recuperación de íleo paralítico, en cuadros de diarrea, para la preparación de exploraciones intestinales (gas- troscopias, colonoscopías, etc.), en las fases de tránsito entre la nutrición parenteral y alimentación oral o en pacientes con problemas de masticación, deglución o digestión secundarios a alteraciones fisiológicas o mecánicas.
3. Dieta semisólida o triturada (blanda mecánica): es una dieta en la que la textura de los alimentos es de tipo puré. Su objetivo es asegurar la ingesta en aquellos pacientes con alteraciones en la masticación y/o deglución.
4. Dieta blanda y dieta de fácil masticación: ambas dietas están indicadas en la fase de tránsito de la dieta líquida o semisólida a la basal.
a) Dieta blanda: es una dieta donde los alimentos se presentan enteros, pero con poco aceite y condimentos, sometidos a cocción con el fin de facilitar su digestión.
b) Dieta blanda de fácil masticación: se diferencia de la dieta blanda exclusivamente en la textura de los alimentos. Esta dieta está encaminada a conseguir el mínimo esfuerzo para la masticación.
A la hora de confeccionar una dieta individualizada, se tendrán en cuenta las modificaciones energéticas, de nutrientes y de textura. Su combinación puede dar lugar a múltiples tipos de dietas.
3. Interacción entre los medicamentos y los nutrientes
Las interacciones entre medicamentos y alimentos no se detectan con tanta facilidad como las interacciones entre unos medicamentos y otros, sin embargo su frecuencia potencial es mucho mayor, ya que los alimentos son, con gran diferencia, las sustancias que más se asocian con la administración de medicamentos.
Una interacción entre un nutriente y un fármaco puede definirse como:
a) La modificación de los efectos de los nutrientes por la administración anterior o simultánea de un medicamento.
b) La modificación de los efectos de un medicamento por la administración anterior o simultánea de un nutriente.
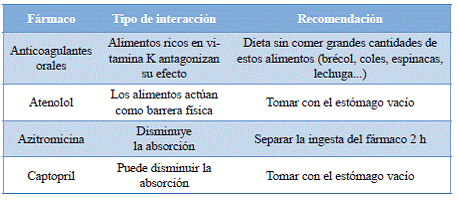
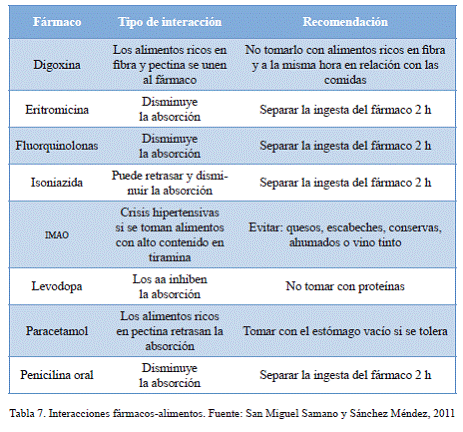
En toda interacción hay, pues, un fármaco o nutriente cuya acción es modificada y otro u otros que actúan como precipitantes o desencadenantes de la interacción. En algunos casos es bidireccional. En la tabla 7 se muestran algunas de estas interacciones y cuáles son las recomendaciones para evitarlas.
4. Procedimiento de ayuda en la alimentación oral
Las bandejas de comida llegan a la unidad en unos carros térmicos o en propias bandejas térmicas, identificadas, cada una de ellas, con el número de habitación del paciente y un código asignado según la dieta.
Algunas personas precisan asistencia al comer: ancianos, discapacitados (por ejemplo, pacientes invidentes, tetrapléjicos, etc.), aquellos que deban permanecer en decúbito supino, etc.
4.4 Consideraciones generales de ayuda en la alimentación oral
Entre las consideraciones generales que debemos tener presentes y que nos servirán tanto para los pacientes que asistimos con la labor de alimentarse como para los totalmente independientes en esta área podemos distinguir:
1. Respetar los horarios de las comidas sin que existan interferencias por visitas (médicas u otras).
2. Asegurarse que las condiciones de higiene de la habitación son las adecuadas antes de pasar con la bandeja:
a) Vigilar los olores.
b) Que haya una buena iluminación.
c) Que el mobiliario destinado a depositar la bandeja de comida esté limpio y despejado de objetos.
3. Confirmar el tipo de dieta prescrito, así como las posibles restricciones por razones médicas, de índole cultural o social (cerdo en los musulmanes, ternera en los hindúes, etc.), o de preferencias o gustos del paciente.
4. Verificar si el paciente es diabético y si precisa control glucémico previo a la ingestión de alimentos. Verificar que el paciente no tenga programado algún estudio diagnóstico o de laboratorio que pudiera influir en los alimentos que va a consumir.
5. Comprobar que el interior de la bandeja corresponde con la dieta pautada y que dispone de los utensilios necesarios, cubiertos, servilleta, etc.
6. Se repartirán las bandejas de comida en primer lugar a los pacientes que no precisen de ayuda para comer, cuidando de que estos tengan todo a su alcance, y después las de los pacientes que sí que la precisen.
7. Al finalizar la comida se retirarán las bandejas de las habitaciones, depositándolas en el carro de nuevo, para que el personal de cocina lo retire todo de la unidad.
8. Se comprobará la cantidad de comida ingerida por cada paciente y se anotará en su gráfica para cumplimentar el balance, así como cualquier incidencia.
4.5 Asistencia a un paciente con la comida
En especial, las personas muy jóvenes o personas de edad avanzada, como aquellas con artritis en las manos, pueden tener ciertas dificultades para abrir frascos de jugo, por ejemplo. También, los pacientes con parálisis de las manos o con demencia avanzada pueden ser incapaces de alimentarse por sí mismos. Para ellos es necesario que el enfermero proporcione la asistencia necesaria. Esta competencia con frecuencia se delegará a las auxiliares de enfermería. Sin embargo, el enfermero es responsable de la valoración inicial y continua de las complicaciones potenciales para el paciente relacionadas con la alimentación. Antes de delegar esta actividad, es fundamental que el enfermero se asegure de que el auxiliar de enfermería está capacitado para observar cualquier dificultad en la deglución y que conoce las precauciones para la bronco-aspiración.
4.6 Procedimiento
4.6.1 Material necesario
Bandeja con la comida, toalla, vaso, cubiertos, mesa de cama, dieta prescrita, cañi- tas flexibles, servilletas, empapador y registros de enfermería para dejar constancia de la actividad al finalizar.
4.6.2 Identificación de resultados esperados y planificación
El resultado esperado se logra cuando se ayuda al paciente con la alimentación y este consume del 50 al 60 % del contenido de la bandeja de alimentos. Otro resultado que se podría lograr es que el paciente no presente bronco-aspiración durante la comida. Además, el resultado deseado se logra cuando el paciente expresa que el consumo de alimentos es apropiado.
4.6.3 Ejecución
- Tener en cuenta las consideraciones generales de ayuda en la alimentación oral.
- Lavarse las manos.
- Explicar al paciente el procedimiento que vamos a seguir.
- Valorar el nivel de conciencia del paciente e identificar alguna limitación física, de la agudeza visual o auditiva. Si el paciente utiliza dispositivos auxiliares para la audición, anteojos o dentadura, se le proporcionarán según sea necesario.
- Lavar las manos del paciente o ayudar en este procedimiento, según el caso.
- Ayudar al paciente a colocarse en una posición cómoda: sentado en una silla o en la cama o elevar el cabecero de la cama 90°, según el caso.
- Colocar un empapador o toalla sobre el paciente, si así lo desea.
- Si es posible, sentarse frente al paciente mientras consume los alimentos.
- Ayudar al paciente en función de sus necesidades (cortar la carne, abrir la tapa de los recipientes, etc.). Si el paciente puede, se le pide que sostenga los alimentos con sus manos y se alimente tanto como sea posible.
- Conversar con el paciente durante este procedimiento. La conversación convierte la comida en un momento más placentero y favorece la relajación.
- Dar tiempo suficiente al paciente para que mastique e ingiera los alimentos. El paciente podría necesitar reposo por periodos breves durante la alimentación.
- Proporcionar bebida a lo largo de la comida.
- Cuando se complete el consumo de alimentos, retirar la bandeja de la habitación, poniendo atención a la cantidad y tipo de alimentos consumidos. Observar también el volumen de líquidos ingeridos. Retirar la mesa de cama.
- Ayudar al paciente en el lavado de manos y la higiene bucal si así lo desea.
- Retirar el empapador o toalla si se utilizó para la protección del paciente.
- Colocar la cama en una posición cómoda para el paciente.
- Elevar la barandilla lateral si se hubiera bajado anteriormente.
- Lavarse las manos.
- Registrar la actividad y la cantidad de alimentos y líquidos ingeridos.
4.6.4 Consideraciones especiales
Para pacientes con artritis en las manos, se cuenta con utensilios especiales con mangos modificados, que facilitan sostener los cubiertos. Los pacientes con trastornos visuales pueden guiarse para que se alimenten con el uso de un patrón como «las manecillas del reloj». Para pacientes con disfagia, se sugieren bocados pequeños de alimentos, se recomienda que el paciente no hable mientras deglute y que intente deglutir dos veces después de cada bocado. La utilización de una pajita potencia el riesgo de aspiración, ya que el paciente disfágico controla en menor medida la cantidad de líquidos que debe ingerir. En pacientes con hemiplejía se debe insistir en que mastiquen por el lado no afecto.
Se debe tener en cuenta que los pacientes con sensibilidad al látex pueden desarrollar reacciones alérgicas de carácter grave frente a ciertas proteínas de origen vegetal. Algunos alimentos presentan reactividad cruzada con el látex (aguacate, plátano, papaya, avellana, kiwi, patata y tomate). Los pacientes alérgicos a estos alimentos pueden serlo también al látex y viceversa.
4.6.5 Situaciones inesperadas e intervenciones relacionadas
a) El paciente comenta que no desea comer nada de lo que se encuentra en la bandeja de alimentos: se revisan con él los motivos por los que no desea comer nada de lo que se encuentra en la bandeja. Se valoran los factores psicológicos que pudieran tener impacto en la nutrición. En ocasiones se encuentra desnutrición en personas de edad avanzada con depresión. En conjunto se crea un plan para atender la falta de consumo de alimentos.
b) El paciente comenta que siente náuseas y no desea comer : se retira la bandeja de alimentos de la habitación. Se revisa con el paciente la importancia de consumir pequeñas cantidades de alimentos o de líquidos, como galletas saladas o bebidas carbonatadas, si la dieta del paciente lo permite. Se administran fármacos antieméticos si están prescritos (si no lo están, se solicita una consulta) y se pide que intente consumir pequeñas cantidades de alimento después de que haya tenido efecto el medicamento.
Los cuidados básicos en la alimentación son fundamentales para mantener la salud y el bienestar:
1. Dieta Equilibrada:
- Asegurar una dieta equilibrada que incluya una variedad de alimentos de todos los grupos alimenticios, como frutas, verduras, granos enteros, proteínas magras y productos lácteos.
2. Hidratación:
- Fomentar la ingesta adecuada de agua a lo largo del día. La hidratación es esencial para el funcionamiento adecuado del cuerpo.
3. Control de Porciones:
- Mantener el control de las porciones para evitar el exceso de calorías. Aprender a reconocer las señales de hambre y saciedad.
4. Frecuencia de las Comidas:
- Distribuir las comidas a lo largo del día en porciones más pequeñas y frecuentes para mantener niveles de energía estables.
5. Variedad de Nutrientes:
- Buscar una variedad de colores y tipos de alimentos para asegurar una ingesta completa de nutrientes esenciales.
6. Limitar Azúcares y Grasas Saturadas:
- Limitar el consumo de azúcares añadidos y grasas saturadas, presentes en alimentos procesados y ultraprocesados.
7. Evitar el Exceso de Sal:
- Reducir el consumo de alimentos con alto contenido de sal. Utilizar hierbas y especias para sazonar en lugar de sal.
8. Incluir Fibra en la Dieta:
- Consumir alimentos ricos en fibra, como frutas, verduras, legumbres y granos enteros, para promover la salud digestiva.
9. Adaptar la Dieta a Necesidades Específicas:
- Adaptar la dieta a necesidades específicas, como dietas vegetarianas, veganas, o considerando condiciones médicas como la diabetes o la hipertensión.
10. Planificación de Comidas:
- Planificar las comidas con antelación para facilitar la elección de opciones saludables y evitar decisiones impulsivas.11. Educar sobre Nutrición:
- Proporcionar educación sobre nutrición para que las personas puedan tomar decisiones informadas sobre su dieta.12. Monitoreo del Peso:
- Mantener un peso saludable a través de una combinación de alimentación equilibrada y actividad física regular.13. Evitar Comidas Rápidas y Procesadas:
- Limitar la ingesta de alimentos rápidos y procesados que a menudo son altos en caloríasvacías y bajos en nutrientes.14. Atender a Necesidades Específicas:
- Atender a necesidades dietéticas específicas, como alergias alimentarias, intolerancias o restricciones culturales o religiosas.15. Buscar Asesoramiento Profesional:
- Consultar con un profesional de la salud o un nutricionista para obtener orientación personalizada sobre las necesidades nutricionales individuales.