Las upp son un problema de salud frecuente en la asistencia sanitaria, con importantes repercusiones físicas y sociales, que pueden influir en la recuperación de los pacientes y complicarse con infecciones, prolongando la estancia y los costes de la asistencia. En España se estima que la prevalencia de upp a nivel hospitalario es del 8,8 % (Torra, Rueda, Soldevilla, Martínez y Verdú, 2003). Es por ello que las úlceras por presión se consideran un indicador de calidad de la asistencia sanitaria. En este apartado trataremos la prevención, fisiopatología de las upp y su tratamiento en sus diferentes estadios y evolución.
5.1 Fisiopatología de las UPP
Las upp también se denominan úlceras por decúbito, escaras o, más coloquialmente, llagas. Una upp es toda lesión de la piel que se produce en cualquier parte del cuerpo que sufre una presión prolongada sobre un plano duro.
Esta presión no ha de ser necesariamente intensa y es independiente de la posición en la que permanezca el paciente (puede estar sentado, acostado…). La zona de piel afectada por una presión no aliviada puede verse deteriorada, pero también el tejido que se halla bajo ella: grasa, músculo y hueso.
De acuerdo con García-Fernández, Soldevilla Agreda, Verdú y Pancorbo-Hidalgo (2013), las upp se producen fundamentalmente por la presión directa (el peso del cuerpo aprieta los tejidos entre la cama y el hueso), pero también por la fricción (al subir al paciente hacia la cabecera arrastrándolo) y el deslizamiento (cuando el paciente está sentado y se va resbalando poco a poco). La presión mantenida provoca un bloqueo de riego sanguíneo de la zona afectada, produciéndose la lesión.
Las upp pueden aparecer en cualquier lugar del cuerpo, dependiendo de la zona de piel que esté sometida a mayor presión y de la postura más frecuente del paciente (figura 31). Las upp suelen aparecer principalmente en aquellas personas que sufren en su piel una presión prolongada y que además pueden tener algunos de estos factores predisponentes:
- Edad avanzada.
- Inmovilidad.
- Incontinencia
- Bajo nivel de conciencia.
- Uso de medicamentos.
- Alteraciones varias (circulatorias y vasculares, mal estado de la piel, alteraciones respiratorias, endocrinas y/o nutricionales).
- Afectación mecánica (por férulas, yesos y tracciones).
- Factores psicosociales como la depresión, deterioro de la propia imagen, falta de higiene, ausencia de cuidador…
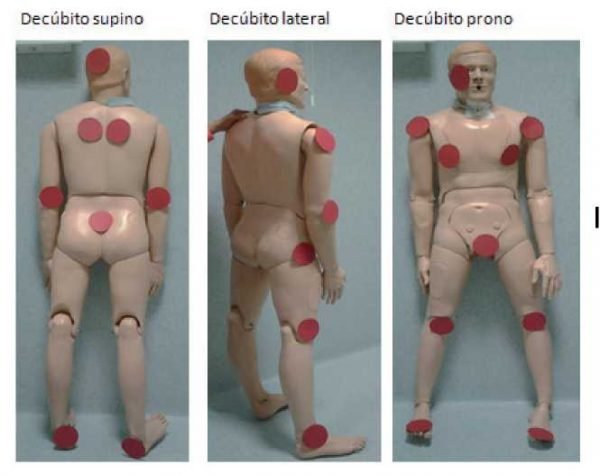
Figura 31. Puntos de presión y riesgo de upp. Fuente: Elaboración propia
Las upp se clasifican en cuatro grados, de acuerdo con la profundidad y características que presentan (tabla 12):
- Grado I: es una úlcera en la que se verá afectada la capa más superficial (epidermis). Se acompaña la lesión de dolor intenso y se caracteriza por una mácula eritematosa, delimitada y de color rojo brillante. Es un eritema reversible en el que, al retirar la presión, la piel recupera su aspecto normal. Es difícil observarlas en personas de piel oscura, encontrando como signos de alarma edemas, induración, calor local y decoloración.
- Grado II: la lesión afecta a la epidermis y dermis superficial. La úlcera se caracteriza porque la zona eritematosa puede acompañarse de edema, vesícula y ampollas. El enrojecimiento persiste tras desaparecer la presión, no recuperando la piel su aspecto original. Se acompaña de dolor importante en la zona de lesión.
- Grado III: el daño tisular en esta úlcera abarca incluso el tejido subcutáneo. Se presenta en forma de escara necrótica, gruesa y de color negruzco. Puede no existir dolor al estar afectados tejidos más profundos.
- Grado IV: destrucción total del espesor de la piel, extendiéndose la lesión hasta la fascia, el músculo, hueso, etc. Muestran un aspecto de necrosis total, de color negro y pueden complicarse con infecciones graves (osteomielitis, artritis séptica, etc.) que pueden originar sepsis generalizada en el paciente. No existe dolor, pudiendo aparecer incluso insensibilidad de la zona.

Tabla 12. Características de las upp según grados. Fuente: dae, 2009
5.2 Prevención de las UPP
Hibbs (1987) afirma que el 95 % de las upp son evitables, aunque la literatura relacionada con las mejores medidas de prevención de upp es contradictoria. De todos modos parece que el uso de estrategias de prevención con intervenciones múltiples son las más adecuadas. Estas estrategias consisten en la detección de personas de riesgo, y la intervención sobre diferentes aspectos que influyen en la aparición de upp como movilidad, nutrición, control de la presión y estado de la piel (Ferrer Solá, Espauella Panicot, Altimires Roset y Ylla-Catalá Boré, 2013). A continuación se exponen una serie de medidas generales dirigidas a la prevención de upp y en la tabla 13 se ofrecen unas recomendaciones basadas en los documentos técnicos del gneaupp:
1. Evaluación del riesgo de aparición de upp utilizando una escala validada.
2. Mantener la piel del paciente limpia y seca en todo momento.
3. Realizar la higiene corporal diaria con agua tibia y jabón de pH neutro, aclarar bien y secar por contacto (sin fricción), secando muy bien los pliegues cutáneos y los espacios interdigitales.
4. Realizar inspección de la piel, al menos una vez al día, teniendo en cuenta especialmente:
a) Prominencias óseas: sacro, talones, caderas, tobillos, codos…
b) Zonas expuestas a humedad.
c) Presencia de sequedad, excoriaciones, eritema, maceración, fragilidad, temperatura, induración.
5. Aplicar los ácidos grasos hiperoxigenados en las zonas de riesgo en sentido circular, evitando los masajes.
6. Si fuera preciso, poner apósitos hidrocelulares en zonas de riesgo.
7. Hidratar el resto de la piel, evitando los masajes.
8. Mantener la ropa de la cama libre de arrugas.
9. Realizar un programa de cambios posturales individualizados. Evitar el arrastre y el contacto directo de las prominencias óseas entre sí. Realizar los cambios posturales cada dos o tres horas en los pacientes encamados, siguiendo una rotación programada e individualizada. Si el paciente va a estar en estado sedente, realizar movilizaciones horarias (Cochrane, 2014).
10. Utilizar una superficie especial para el manejo de la presión adecuada, según el riesgo detectado de desarrollar upp y la situación clínica del paciente.
11. Asegurar la nutrición adecuada. Un paciente de alto riesgo de desarrollar una upp requiere una dieta hiperproteica e hipercalórica.
12. Tratar la incontinencia y eliminar la humedad excesiva.
13. Educar al paciente, familia y cuidadores en la prevención de las
14. Registrar las medidas adoptadas, así como las no adoptadas.

Tabla 13. Recomendaciones para la prevención de upp. Fuente: Conselleria de Sanitat,
Generalitat Valenciana, 2007
5.3 Tratamiento de las UPP
La primera medida curativa es la prevención. Ante la aparición de una upp es fundamental extremar las medidas preventivas, además de emplear los tratamientos más adecuados para la curación de la upp.
Los objetivos generales en el tratamiento de las upp son promover la cicatrización de la herida y evitar la extensión y demás complicaciones de esta. Para ello se debe:
1. Limpiar la herida:
Con ello se pretende eliminar los restos orgánicos e inorgánicos, así como los elementos de desecho presentes en el lecho de la upp que impidan la cicatrización de la herida.
Se lavará con suero salino por gravedad evitando el uso de antisépticos, que son productos tóxicos que impiden la generación de tejido nuevo. Se evitará en todo momento lesionar los tejidos sanos, por lo que no se frotará la herida y la instilación del suero salino se realizará con poca presión. Entre los efectos adversos que podemos encontrarnos al limpiar una herida están: la hemorragia, la infección y el dolor.
2. Eliminar el tejido necrótico.
La eliminación de tejido muerto o desbridamiento se puede realizar de las siguientes formas:
- Desbridamiento autolítico. Las propias enzimas y células del sistema in- munológico presentes en el exudado de la herida se encargan de destruir la placa necrótica.
- Desbridamiento enzimático. Cuando se trata de una herida sin exudado, se aplican productos medicamentosos con esta acción.
- Desbridamiento quirúrgico. Es el método más rápido pero más agresivo, ya que consiste en eliminar la placa necrótica con instrumental quirúrgico.
El objetivo del desbridamiento es el de acelerar el proceso de cicatrización de la herida. En enfermería, el desbridamiento que vamos a practicar mayormente es el desbridamiento cortante o quirúrgico, en el que retiramos el tejido desvitalizado con ayuda de pinzas y bisturí desde la zona central, más débil, accediendo lo antes posible a uno de los bordes por donde continuar hasta encontrar territorio sano y con ello sangrante. Entre las complicaciones de esta técnica nos podemos encontrar con la hemorragia, la infección y el dolor.
3. Determinar si la upp está o no infectada.
Cuando una herida tiene más de 100.000 microorganismos por gramo de tejido, el proceso de cicatrización se detiene. Por ello, cuando se sospeche que una herida pueda estar infectada, se deberá realizar un cultivo microbiológico de la misma y, en caso afirmativo, utilizar un tratamiento antibiótico local o general.
4. Mantener el nivel óptimo de humedad.
La humedad es importante para favorecer la formación de células epiteliales, necesarias para la cicatrización de la herida. Una herida con poco o nulo exudado deberá ser humedecida mediante la utilización de apósitos o hidrogeles fabricados para tal efecto. Por otro lado, el exceso de exudado en una herida puede impedir su cicatrización además de favorecer su extensión, por lo que se utilizarán productos que sean capaces de absorber el exceso de exudado, manteniendo un óptimo grado de humedad que favorezca la formación de células epiteliales.
Para ello, la técnica que se emplea es la de cura en ambiente húmedo. Esta técnica utiliza, para la cicatrización de una lesión, unas condiciones determinadas de humedad y temperatura establecidas por un material que hace las veces de interfase entre la lesión y el medio ambiente exterior.
Procedimiento:
- Realizar el lavado de manos.
- Colocarse los guantes.
- Colocar al paciente en la posición adecuada según la zona de localización de la lesión.
- Retirar el apósito. Es aconsejable humedecerlo para facilitar su retirada sin causar traumatismos innecesarios de la herida.
- Limpieza del lecho de la lesión con suero salino isotónico.
- Limpiar a chorro por arrastre desde el centro de la herida hacia los extremos y desde la zona más limpia a la menos limpia.
- Aplicación de producto y apósito de cura húmeda. La elección del apósito debe basarse en el conocimiento de su funcionamiento y prestaciones, así como en las características de cada herida.
- La frecuencia de cambio de cada apósito vendrá determinada por las características específicas del producto seleccionado.
- Quitarse los guantes, lavado de manos y registrar el procedimiento.
Las complicaciones más habituales suelen ser el cierre en falso, la infección y la alergia presentada a algún componente de los apósitos o tratamientos tópicos aplicados.
Observaciones:
- Existe una amplia gama de apósitos de cura húmeda que permiten cubrir y adaptarse a las diferentes necesidades y requerimientos de cada herida.
- Un apósito ideal debe ser biocompatible, proteger la herida de agresiones externas físicas, químicas y bacterianas, mantener el lecho de la úlcera continuamente húmedo y la piel circundante seca, eliminar y controlar exudados y tejido necrótico mediante su absorción, dejar la mínima cantidad de residuos en la lesión, ser adaptable a las localizaciones difíciles, respetar la piel perilesional y ser de fácil aplicación y retirada.
- Es preciso rellenar parcialmente (entre la mitad y tres cuartas partes) las cavidades y tunelaciones con productos basados en el principio de la cura húmeda.
Apósitos basados en la cura húmeda:
Alginatos: En cuanto a su composición son polímeros de cadena larga procedentes de las algas. Entre sus propiedades se encuentran que absorben el exudado, hidratándose, intercambiando iones de calcio por iones de sodio y transformándose en un gel traslúcido. Estos crea un medio húmedo que favorecen la cicatrización, a la vez que pueden retener gérmenes en su estructura. Precisan del exudado para actuar. Tienen propiedades de hemostasia. Se retiran fácilmente de la lesión. Requieren de un apósito secundario de fijación.
Son muy útiles en upp de estadio iii, iv y úlceras vasculares de exudado moderado o alto, así como en úlceras infectadas, cavitadas y necrosis húmedas. No deben utilizarse en necrosis secas, ni heridas no exudativas.
Hidrogeles: Son compuestos formados por sistemas cristalinos de polisacáridos y polímeros sintéticos, con un contenido de agua del 70 al 90 %.
Entre sus propiedades contamos con que favorecen la granulación y el des- bridamiento por hidratación, por lo que pueden asociarse con medicamentos hidrosolubles. En utilización conjunta con la colagenasa, potencia la acción de esta última. No son adherentes por lo que presentan una retirada sencilla e indolora, precisando de un dispositivo secundario de sujeción. Se emplean sobretodo en úlceras infectadas, en necrosis secas y en heridas en fase de granulación.
Hidrocoloides: Son compuestos de carboximetilcelulosa sódica (cmc) junto con otros hidrocoloides, sustancias adherentes y en ocasiones compuestos hidroactivos, que le dotan de su potencial de absorción, y una capa de poliu- retano que le da la oclusividad o semioclusividad.
Entre sus propiedades contamos que junto con el exudado forman un gel, de color y olor característicos. Tiene capacidad autolítica para la eliminación de la capa necrótica en ambiente húmedo. Además, ejercen una moderada absorción y retención del exudado, controlando la cantidad del mismo entre el apósito y la lesión, creando un gel y un medio ligeramente ácido que le da carácter bacteriostático. Pueden dejar residuos en la lesión y desprender un olor desagradable. Se retirarán cuando el gel sobrepase el perímetro de la lesión para evitar macerar los bordes.
Su uso está indicado en upp en estadio i, ii y iii, y protección frente a fricción. Sólo son combinables con alginatos y cmc. No son recomendables en úlceras con exposición a estructuras nobles, ni en úlceras infectadas.
Poliuretanos: Apósitos de película (film) de poliuretano. Existen de varios tipos:
a) Compuestos por una lámina de poliuretano transparente: Las propiedades que posee es que son planos, transparentes, autoadhesivos y elásticos (que favorecen la movilidad y comodidad del paciente). Crean una película protectora que aísla la herida del medio externo, pero no tienen capacidad de absorber el exudado.
Entre sus indicaciones están que son útiles en la prevención, protección ante la fricción, upp en estadio I y lesiones superficiales. También se pueden usar como apósitos secundarios de fijación. Resultan de fácil aplicación y retirada. No se deben utilizar en heridas infectadas. Los apósitos de espuma (foam) de poliuretano también reciben el nombre de hidrocelulares e hidropo- liméricos.
b) Derivados del poliuretano a los que se les ha asociado una estructura hidro- fílica: Entre sus propiedades se encuentran que presentan una alta capacidad de absorción del exudado y no se descomponen en presencia de este, manteniendo la piel perilesional intacta. Tienen capacidad autolítica para la eliminación de la capa necrótica y algunos de ellos pueden manejar la presión, por lo que resultan útiles en la prevención. Pueden combinarse con otros productos. No dejan residuos ya que no forman un gel. La retirada del apósito se lleva a cabo cuando el exudado llegue a un centímetro del borde del apósito.
Está indicado el uso de este tipo de apósitos en todas aquellas lesiones de cualquier etiología, de moderada a altamente exudativas, en todas las fases del proceso de cicatrización. En caso de infección puede utilizarse, recomendándose la supervisión médica.
Apósitos de plata: Son productos bioactivos que contienen plata en diferentes porcentajes. Así, la plata actúa bloqueando el sistema de obtención de energía de las bacterias que se encuentra en la pared celular, sin producir daño alguno a las células humanas. Hay evidencias científicas de que la plata es efectiva frente a un amplio espectro de gérmenes, incluyendo los multirre- sistentes, no produce efectos secundarios, no interfiere con antibióticos sis- témicos y produce escasas resistencias.
Se indica su utilización en la fase de limpieza del proceso de cicatrización para disminuir la carga bacteriana. Muy útiles en heridas infectadas y heridas tórpidas sin signos de infección local.
5. Aislar la herida.
Para una correcta cicatrización de la herida, deberá ser aislada mediante la utilización de apósitos que dejen pasar oxígeno al lecho de la herida pero que, a su vez, impidan su contaminación.
6. Proporcionar cuidados a la piel perilesional.
Es importante valorar el estado de la piel de alrededor de la herida para evitar su extensión, así como para elegir el tratamiento más adecuado que evite la macera- ción, descamación, eritema, prurito, dolor, etc., de la piel perilesional. En el tratamiento de las escaras, no se debe olvidar que las úlceras pueden ser dolorosas, por lo que habrá que valorar el uso de analgésicos si fuera preciso.
6. Restricciones
El uso de restricciones tiene unas condiciones muy particulares que se detallarán a lo largo del estudio de esta profesión, en las diferentes asignaturas cursadas, por lo que será abordado de forma muy breve.
Así pues, hay tres tipos de restricciones que se usan en la práctica clínica:
- Químicas: fármacos sedantes psicotrópicos para tratar o controlar la conducta. El medicamento psicoactivo usado de esta forma constituye un uso inadecuado del medicamento.
- Físicas: la aplicación directa de fuerza física a un paciente, sin su permiso, para restringir su libertad de movimientos. La fuerza física pueden aplicarla sujetos, dispositivos mecánicos o una combinación de ellos.
- Aislamiento: confinamiento involuntario de un paciente en una habitación cerrada.
Las restricciones están indicadas sólo si no hay otra opción viable para proteger al paciente; y en ese caso sólo se colocan cuando el paciente es valorado y evaluado por un profesional independiente adecuadamente autorizado.
En la asistencia médica aguda y posquirúrgica, una restricción puede ser necesaria para asegurar que no se va a quitar una vía intravenosa o una sonda de alimentación o que el paciente no salga de la cama tras una intervención quirúrgica. Este tipo de restricción médica puede usarse temporalmente para limitar la movilidad o evitar lesiones al paciente. Los tipos adicionales de actividades que pueden constituir una restricción son:
- Plegar la sábana del paciente tan tensa que no pueda moverse.
- Usar la barandilla en la cama para evitar que el paciente salga voluntariamente de la misma.
- Colocar al paciente en una silla reclinable con una mesa.
- Colocar al paciente en una silla de ruedas tan cerca de la pared que le impida moverse.
Existe una creciente preocupación con respecto al uso de estos equipos en la administración de cuidados de salud, en lo que se refiere al respeto a los derechos y dignidad de los pacientes y que además requiere ciertas habilidades y destrezas que faciliten su uso. Hay que ser conscientes que las restricciones nunca se usan como un sustituto de la vigilancia.
En la revisión de la literatura sobre el tema, se identifican dos tipos de lesiones relacionadas con las contenciones mecánicas: las causadas por la presión externa del sistema de sujeción, incluyendo laceraciones, hematomas o estrangulamiento, y las indirectas o efectos adversos (mortalidad, úlceras por presión y caídas).
La prevención y tratamiento de las úlceras por presión son aspectos cruciales en el cuidado de pacientes que tienen un riesgo elevado de desarrollar estas lesiones cutáneas. Las úlceras por presión, también conocidas como escaras o úlceras de decúbito, son lesiones en la piel causadas por la presión constante y prolongada sobre áreas específicas del cuerpo:
Prevención:
- Evaluación de Riesgos:
- Realizar evaluaciones regulares del riesgo de úlceras por presión para identificar a los pacientes en riesgo.
- Cambios Posturales:
- Implementar cambios posturales frecuentes para redistribuir la presión en áreas propensas a la formación de úlceras.
- Colchones Especiales:
- Utilizar colchones y superficies de descanso especiales diseñados para reducir la presión y fricción.
- Movilización y Cambios de Posición:
- Fomentar la movilización y realizar cambios de posición regularmente, especialmente en pacientes con movilidad limitada.
- Cuidado de la Piel:
- Mantener la piel limpia y seca. Evitar la exposición prolongada a la humedad, ya que la piel húmeda es más susceptible a la formación de úlceras.
- Alimentación y Hidratación:
- Garantizar una adecuada alimentación e hidratación para mantener la salud de la piel.
- Educación al Personal y Cuidadores:
- Proporcionar educación al personal de salud y a los cuidadores sobre las medidas preventivas y la importancia de la vigilancia constante.
Tratamiento:
- Desbridamiento:
- Si se forma una úlcera por presión, realizar desbridamiento para eliminar tejido muerto y favorecer la cicatrización.
- Manejo de la Infección:
- Tratar cualquier infección presente con antibióticos o procedimientos de drenaje, según la gravedad.
- Protección de la Úlcera:
- Utilizar apósitos especializados para proteger la úlcera y mantener un ambiente propicio para la cicatrización.
- Posicionamiento:
- Cambiar la posición del paciente para reducir la presión en la úlcera y favorecer la cicatrización.
- Alivio de la Presión:
- Utilizar almohadillas o cojines específicos para aliviar la presión en las áreas afectadas.
- Control del Dolor:
- Administrar analgésicos según sea necesario para controlar el dolor asociado con las úlceras.
- Consulta Especializada:
- En casos más graves o complicados, se puede requerir la consulta con especialistas, como enfermeros especializados en heridas o cirujanos plásticos.
- Medidas de Apoyo:
- Brindar apoyo emocional y psicológico al paciente, ya que las úlceras por presión pueden afectar la calidad de vida.